東京・板橋区を拠点に30年以上にわたり開業医として地域住民の健康を支えてきた犬丸先生。2014年末から現在の城北さくらクリニックの院長として活躍されています。
これまで数々の体制の中で在宅医療に携わり続けてこられた犬丸先生だからこそ気付いた病院や他職種との連携の重要性、事務スタッフの大切さなど、在宅医療の課題や理想について想いを語っていただきました。
11月25日公開の姉妹サイト ココメディカより転載(在宅医療を応援する情報サイト ココメディカ)
 ▲犬丸 秀雄(いぬまる・ひでお)医師
▲犬丸 秀雄(いぬまる・ひでお)医師
城北さくらクリニック 院長
在宅緩和ケア充実診療所
日本大学医学部卒業後、日本大学医学部付属板橋病院の救命救急センターおよび麻酔科の勤務医を経て、赤塚駅前クリニックを開設。開業医として30年以上にわたり地元密着型の診療を続け、65歳で一度は引退。2014年11月より、城北さくらクリニックの院長に就任。
地域に寄り添う町医者として30年以上にわたり活躍
—犬丸先生のご経歴を教えてください。
病院では救命救急と麻酔科が専門分野で、34歳の頃まで大学病院で麻酔科医として働きました。そして、35歳で赤塚駅前クリニックを開設。当時まだ東京では往診をする医師は少なかったのですが、私は開業当初から外来診療だけでなく往診にも可能な限り応えていました。
—なぜ往診に力を入れようと考えられたのですか?
父も祖父も医師だったのですが、ずっとその背中を見て育ったからでしょうね。幼い頃、父や祖父の往診に付いて行ったことも度々ありました。患者さんの状態が安定している時は病院に足を運んでもらい、調子が悪くなられたら医師が患者さんのお宅へ出向くのが当たり前の日常でした。だから、ごく自然に「往診は医師の務め」「最期の旅立ちの瞬間まで医師として全力を尽くす」という父や祖父の医師としての哲学を受け継いだのだと思います。
—“在宅診療”“かかりつけ医”という言葉が浸透する以前から実践されてきたんですね。
そんな大げさなことではありませんよ。「ちょっと調子が悪い」「風邪をこじらせてしまった」「家族の具合が良くないので診てほしい」といった患者さんの言葉に耳を傾け、医師として当たり前のように応えてきただけです。
—病院に勤務していた経験が、開業後に役に立ったことはありますか?
救急出身なので、急な患者さんの往診依頼にも慌てずに応対できることでしょうか。救急の現場では、患者さんの詳しい症状や病歴などのデータは、ほとんどありません。駆け付けたその場で、命の瀬戸際にある患者さんの状態を目の当たりにしながら、スピード感のある総合判断力が絶えず求められます。
今でも患者さんの病歴などのデータは基礎知識として参考にしますが、最も重要なのは現場でのアセスメントであると思っています。
—城北さくらクリニックの院長に就任された経緯は?
65歳の時に自分のクリニックを閉め、一度は現役を退いたつもりでした。その1年後くらいに、開業医の頃から懇意にしていた前院長が体調を崩されたことで、お声掛けがありました。事務スタッフや看護師の皆さんがクリニックと患者さんを守るために奔走していることを知りました。「患者さんのためにも、私でお役に立てるならば力になりたい」と思い、院長を引き受けた経緯があります。

在宅医療に取り組む中で気付いた医療事務スタッフの大切さ
—城北さくらクリニックは他のクリニックとどんな点が異なりますか?
一つは、充実した事務の体制でしょう。昔と今では、在宅診療に必要な事務処理がケタ違いに多くなりましたが、城北さくらクリニックでは全て事務能力に長けた専任スタッフが担当しますので、安心して任せられます。医師にとって現場の診療に集中しやすい環境が整っているんです。私も事務作業が苦手なので大いに助かっています(笑)。
—患者さんからの夜間のオンコール体制はどうなってますか?
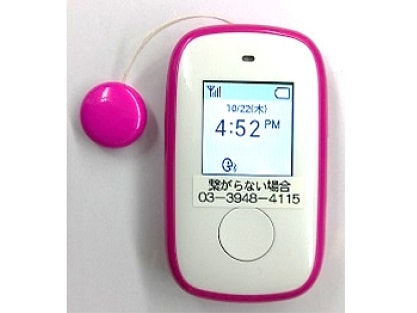
もう一つの当クリニックの特徴が「見守り端末機」の導入です。
24時間365日、何が起きてもすぐに連絡が取れるように、専用の「見守り端末機」を患者さんやご家族・施設へ、クリニックから無料でお貸ししています。ボタンを押すだけでコールセンターにつながり、端末1台1台に番号が付いているので、どなたからの連絡なのかも分かるようになっています。
—具体的なオンコールの流れを教えてください。
患者さんがボタンを押す
→ コールセンター担当者が「●●さんどうしましたか?」と即座に応答する
→ 患者さんまたはご家族が「ちょっと吐き気がします」と症状を伝える
→ コールセンター担当者が「先生と連絡を取ってみますね」と患者さんの不安を取り除く
→ 担当医師から患者さん・ご家族・施設に直接連絡を入れて、詳しい状態を把握するという流れです。
内容によって医師が電話で指示して終わる場合もありますし、緊急往診に向かう場合もあります。現在は夜間診療の非常勤医師の体制も揃っていて、体力的にかなり楽になりました。
—全てが緊急性の高いコールとは限りませんよね?
そうなんです。実はオンコールの中には「エアコンが動かなくなった」「次に先生が来るのはいつですか」というような在宅ならではのコールもありますが、それでいいと思っています。
患者さんへも往診時に「何でも困ったことがあれば、いつでもボタンを押してください」と念を押すように伝えて帰るようにしています。
在宅診療は医師だけがやるものではなくて、訪問看護師、ケアマネージャー、ヘルパーをはじめ、職種を超えた大勢の人々がチームで支えていくものです。医療であり、“生活”の支援なんです。患者さんの手の届く場所にある、この「見守り端末機」を中心に多方面との連携がとれる体制を整え、緊急時に医師が必ず駆けつけられることが大切だと考えています。
—現在、夜間も含めて医師は何名で対応を?
10人です。日中の訪問診療では、大学病院の専門医や皮膚科専門医も活躍しています。夜間・休日のオンコール担当医は、各自が専用タブレットを持ち、クラウド型の電子カルテで患者さんの情報をタイムリーに共有できる仕組みが整っています。
病院と患者との関係性を築く「退院前カンファレンス」を実践
—病院との連携はどうなっていますか?
連携病院との関係性づくりにも力を入れています。周辺病院の医療連携室と日常的にやり取りをしてますので、当院の患者さんが検査や入院が必要になった場合に受け入れてもらえる体制が既に整っています。病院側も患者さんが元々どういう疾患をもっているのか、なぜ病院へ運ばれることになったのかという診療情報をすぐに送ることで、スムーズでスピーディーな受け入れにつながります。
また、病院から退院後のケアについて患者さんの紹介があった場合には、入院中の患者さんであれば、できるだけ「退院前カンファレンス」を行うようにしています。これは、退院前に行う、在宅診療に移行するための準備ミーティングです。病院の主治医と病棟看護師、私たちクリニック側、担当のケアマネージャーや訪問看護師にも入ってもらいます。
—各職種のスタッフ間調整が大変そうですね。
ケアマネージャーや訪問看護ステーションとのスケジュール調整などを行う事務スタッフは大変だと思います。病院で打ち合わせを行うので、面倒がるクリニックもあるかも知れませんね。ですが、患者さんとご家族を中心としたチームづくりと受け入れ体制が何よりも重要です。
私たちは患者さんはもちろん、ご家族にもミーティングに加わっていただき、退院後の注意点を病院側の医師に説明してもらい、そのことを踏まえて私たちクリニック側はどうケアさせてもらうか、事前にきちんとアナウンスをするようにしています。
—在宅診療を開始するまでに、患者さん・ご家族との関係性も自然に築けますね。
在宅診療で一番大切なのは、「患者さんと家族の思い」です。患者さん本人の住み慣れた家で最後は看取りたいという家族もいらっしゃれば、基本的には家でケアしたいけれど何かあったら病院で看取れる方が安心だと思う家族も当然いらっしゃる。そうした家族の気持ち、患者さんと家族の関係性を把握した上で、最良なケアをするのが大切です。
医療の質を追求し続け、制度の変化にも柔軟に対応したい
—「在宅緩和ケア充実診療所」にも認定されたとのことですね。
在宅緩和ケア充実診療所は、今年度2016年4月から厚生労働省が新設した制度で、在宅での高い医療技術・経験を有する診療所を認定する制度です。緩和ケア研修を修了した常勤専門医がいる機能強化型のクリニックであること、緊急往診実績が年間15件以上あること、居宅での看取りが年間20件以上あること、末期がんの患者さんにオピオイド系鎮痛剤を10件以上投与していることなど基準が厳しいのですが、当クリニックは緊急往診だけで年間120件の実績と、在宅看取りが年間38名の実績があり、ほかの基準も全て満たしていたので、在宅緩和ケア充実診療所として認定されました。
—質の高い医療を提供されている証しでもありますよね。
緩和ケアにおける痛みなどの症状をコントロールする技術力、十分な緊急往診や多数の看取りの実績を有する在宅医療機関に対する評価でもあるので、患者さんの安心感につながれば良いですね。
—2018年の診療報酬・介護報酬の同時改定や2025年問題など、これからの在宅医療の課題についてどのようにお考えですか?
正直、報酬改定によって診療報酬がどう変わるかに対応することよりも、どんな状況であっても、重症な患者さんを受け入れ続けられるクリニックであることを目指して体制を作っていきたいと考えています。そのためにも、提供できるサービスの範囲を広げると共に、がんや難病を含め、さまざまな重症患者さんを診られるように、クリニックとしての基礎体力を強化したいと考えています。
2025年問題に向けては、今以上に地域のケアマネージャーや訪問看護師など多職種との連携、チーム力が大切だと考えています。私も時間を作って、ケアマネージャージャーや看護師が開催する勉強会へ顔を出して、どういうことを話題にしているのか、どういう視点で現場を見ているのかなど、吸収させてもらうようにしています。患者さんについて「そういう視点でみているんだ」など、勉強させられることが多く、私自身の医師としての見識を広めることにつながっています。
また、最近は医師側から働きかけ、患者さんのお看取り後にケアマネージャーや訪問看護師と食事会を開き、もっとこうすればよかったかな、こういうお看取りがもっとできればよかったな、という反省点も含めて、きちんと振り返りをする場を設けるようにしています。そうした積み重ねが、地域の医療・介護の質を高め、連携レベルを強固なものにすると信じています。

在宅医療はパートナーシップがカギ
—今後の在宅医療について、理想や課題などはありますか?
クリニック間の連携(診診連携)でしょうね。私自身、長年、在宅医療をやってきましたが、常に「一人では難しい」という限界を感じていました。例えば、医師会内の病院との提携や、近隣クリニックとの連携、友人医師同士で助け合うということはできても、全てをさらけ出して診療所同士が連携する体制を作るには、どのクリニックも正直まだまだ程遠いと感じています。
開業医は使命感と責任感が人一倍強いぶん、自分の考えを曲げられない一面があります。逆に言うと私たちみたいな在宅医療をメインでやっている医師が、外来診療クリニックに対して在宅医を使い勝手よく利用してもらえるように連携を持ちかけてゆくのが理想的なのかも知れません。
—最後に在宅医療を志す読者の皆様へメッセージをお願いします。
開業医を目指すのも良いでしょうし、さまざまな組織の中で医師としてやるべきことを模索し、挑戦し続けるのも面白いと思います。
いずれにしろ、医師にとって一番重要なのは、患者さんの治療に専念できる体制づくりです。パートナーを組むことになる事務スタッフの力量や、多職種とどのように連携してゆくのかがポイントです。病院の勤務医は自分のホームで仕事ができますが、在宅診療の場合、アウェーな環境の連続です。だからこそ、患者さんのことだけに集中できるよう、後方支援のチームづくりが鍵になると思います。
取材後記
◎取材先紹介
<取材・文 ココメディカマガジン編集部 /撮影 菅沢健治>




















